脑转移怎么治疗好,质子治疗和电场治疗两大"抗癌黑科技"只消颅内病灶,不伤健康组织
哪些癌症容易发生脑转移
脑是人体最重要而精密的器官之一,为了保护这里,人体进化出了多道“屏障”,例如血脑屏障以及肺的毛细血管床,将绝大部分的危险物质隔绝在外。作为“危险”之一的癌细胞,多数情况下也能够被阻隔。
但是癌症危险而狡诈,仍然有接近10%的恶性肿瘤会发展至脑转移。肺癌、乳腺癌、恶性黑色素瘤、消化道肿瘤和肾癌是最常发生脑转移的癌种。其中一部分恶性程度更高的的癌种,例如小细胞肺癌,发生脑转移的风险可以达到80%以上。
一旦有癌细胞突破人体对脑的保护、定植其中,在此增殖并形成病灶,原本的“重重保护”,就会变成治疗过程中的“重重阻碍”。绝大部分药物难以进入其中,无法发挥理想的疗效。
两大"抗癌黑科技"
大部分情况下,脑转移是疾病进入晚期、患者生存质量与生存期开始大幅降低的标志。这一次,基因药物汇将和大家一起了解两种在治疗脑转移时能够发挥格外出色效果的抗癌“黑科技”,质子疗法与电场疗法。
质子疗法:从"粒子"提升放疗疗效
目前,临床上会使用预防性全脑照射(PCI)来作为脑转移的预防和控制手段,部分研究证实这种治疗方案能够延长患者的无进展生存期。但想要真正“清除”或“消灭”已经发展成为脑转移病灶的癌细胞,只依靠剂量较小的全脑照射明显是不够的。
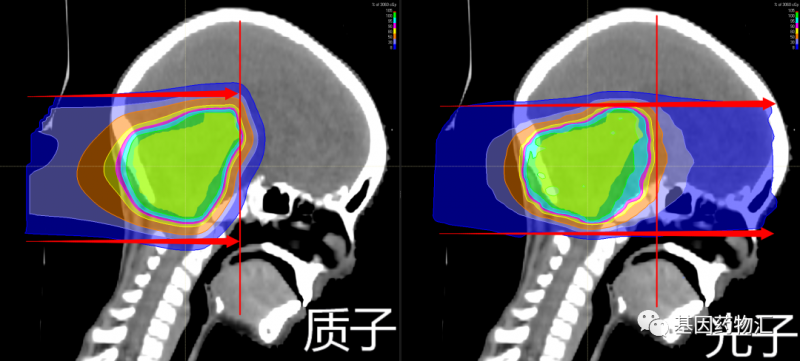
质子疗法是一种剂量更加集中、能够更有效地杀伤特定目标的放疗手段。对于脑转移病灶来说,这种方案的疗效能够超过常规的光子放疗手段,并且不会对目标以外的部位造成额外放射伤害。
质子疗法属于放疗,是一种采用质子束取代目前临床上最常用的光子束(X射线)进行放射治疗的疗法。
质子释放的能量是远远大于普通放疗中所使用的光子的,光子放射的能量为4~18 MeV,质子放射的能量却可以达到70~230 MeV。
除能量强度外,由于粒子的重量不同,两种射线束还具有不同的特性。质子是相对较重的带正电的粒子,它们会在击中目标时停止。而X射线由光子组成,光子是几乎没有质量的粒子,因此它们会一直穿过身体,包括健康的组织。
在保持病灶部位所受放射剂量一致的情况下,质子治疗方案对于病灶以外的正常组织造成的放射剂量低于光子方案。根据美国临床肿瘤学会(ASCO)的研究数据,质子疗法可以降低靶部位周围组织所受到的放射剂量的60%,并将这些剂量充分应用至病灶部位。
总的来说,质子疗法就像是常规放疗的“硬件升级版”,而三维、适形、调强等手段就像是放疗的“软件升级”。
基于质子和质子束本身的特点,比起传统的光子放疗,质子疗法具有一些独特的优势:放射剂量更集中于病灶部位、不良反应更少、安全性更好、二次肿瘤发生率更低、治疗过程中痛苦更少等等。这些特点都很有利于脑转移病灶的治疗。
1、照射剂量更高
质子疗法更适合需要更高放射剂量的肿瘤。由于质子束携带的能量更强、照射过程中损失的能量更少,与标准放射治疗相比,质子疗法能够对靶病灶提供更高的放射剂量。
由于这样的特点,质子疗法能够为不可手术切除的肉瘤、眼部肿瘤及脊柱旁肿瘤等患者带来更好的治疗结果。
2、副作用更少
质子疗法有效降低了正常组织受到的放射损伤,因此有降低放疗不良反应的效果,对于前列腺癌及影响前列腺、脊柱、头部和颈部的肿瘤有更好的疗效。
放射线照射口腔、食道、胃肠等粘膜部位时可能造成粘膜损伤及溃疡等,照射心脏、肺脏等重要脏器时可能造成长期损害,头部放射可能造成的不良后果可能包括神经损伤、听力损伤等,肝脏受到放射时可能造成放射性肝炎等肝损伤;对于儿童患者,质子疗法造成儿童发育迟缓的风险更低。
与标准放射治疗相比,质子疗法的照射更加“精准”,且其在释放最大剂量后迅速衰减的特性,能够尽可能地降低对于病灶部位后方正常组织造成的伤害。
3、二次肿瘤发生率更低
二次原发肿瘤指癌症患者在治愈后再次发生的肿瘤。在靶病灶以外的正常组织中,因放射治疗而继发肿瘤被称为放射治疗诱导的二次原发肿瘤。儿童患者接受放疗时尤其应当重视二次肿瘤的风险。
许多研究结果都已经证实,在各癌种的治疗中,采用质子疗法进行治疗,发生二次肿瘤的风险更低。
如果大家希望了解更多关于质子疗法的知识,或希望尝试这种治疗手段,可以咨询基因药物汇。
电场疗法:正在崛起的新"抗癌黑科技"
电场疗法比较新兴,它的最大优势就在于不会伤害到非分裂状态的细胞,且不会像放疗一样积累剂量,只要摘除设备就不会造成任何后续的损伤。
肿瘤电场疗法,简称电场疗法(Tumor-Treating Fields,TTF),这是一种新的癌症治疗模式,通过在病灶区域输出低强度、中等频率、交变的电场,干扰癌细胞的分裂过程,使癌细胞死亡,达到抗癌的目的,属于一种物理的抗癌手段。
简单来说,电场疗法就是通过一些体外的设备,在我们希望处理的病灶部位创造一个电场,然后通过这个电场,影响癌细胞的分裂过程,让它在某个特定的过程当中停滞、最终死亡的治疗手段。
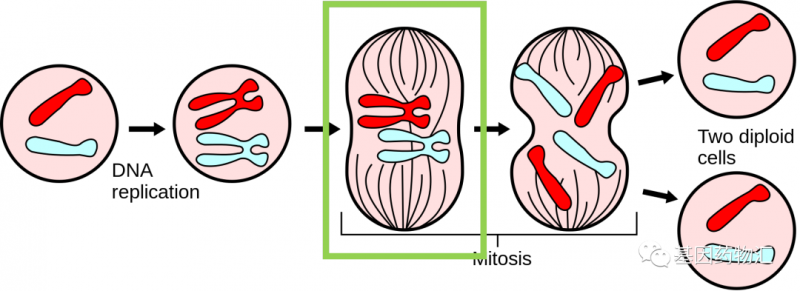
在癌细胞有丝分裂的过程当中,有一个步骤,细胞内会产生一类名为纺锤体和纺锤丝的结构。此时,细胞的遗传物质已经复制成为了两倍,纺锤体会移向细胞的两端,并通过纺锤丝,牵着这些遗传物质均分成为两份移向细胞两端,以备后续细胞分裂成为两个细胞。
而电场作用的时间正是此时。纺锤丝是有电极性的,一端带正电、一端带负电,正常情况下将在细胞内环境的影响下朝向正确的方向。但在外界电场的作用下,纺锤丝进入了另一个完全不符合分裂期要求的环境里,被迫不断地随着电场掉转方向,无法维持正常结构,最终崩散。而染色体无法正常分离的时候,癌细胞也会走向死亡。
(图片来源:维基百科)
图为细胞有丝分裂过程示意图。绿色方框标记的位置,即电场疗法主要发挥效果的时间段。
基于这样的原理,我们可以分析出电场疗法的十大特点(小汇自己总结的):
第一,电场疗法对于人体正常的、终末分化因此不再分裂分化的健康细胞,基本没有大的影响。
第二,电场疗法针对的是癌细胞“不断分裂增殖”的特点,因此并不像靶向治疗或免疫治疗一样需要基于某些特定的靶点。
第三,越是频繁增殖的癌细胞,受到电场疗法的影响越明显,因此部分类型的癌症使用电场疗法效果更好。
第四,佩戴电场设备的时间越长,对癌细胞的伤害越大。这很好理解,细胞增殖是需要时间、有一定的细胞周期的,患者佩戴的时间越长,覆盖到特定时间的概率也就越大。往极端了说,假如患者佩戴的时间非常短,刚好一个癌细胞都不处于分裂后期,那么电场疗法将无法发挥任何效果。
第五,电场疗法不容易像各类药物一样发生“耐药”,这种物理层面的治疗,癌细胞基本不可能依靠其适应性来“耐受”。
第六,电场疗法不会像手术等方式一样造成创口,是一种无创的治疗手段。
第七,电场疗法也不会像放疗一样在患者体内积累剂量,只要把设备移除或者断电,患者体内的电场就又恢复原样了。
第八,电场疗法对患者的年龄要求会小一些,许多儿童患者,也有机会用。
第九,电场疗法的副作用,主要来源于设备与皮肤长时间接触或贴附而带来的皮肤炎症和不适等。
第十,也是最值得关注的一点是,电场疗法完全有潜力与其它治疗方案联合应用、提升疗效,例如为化疗增敏等,同时不增加毒副作用。
1、电场疗法的履历
目前,FDA和NMPA分别已经批准了一部分电场疗法产品的适应症。
2011年,FDA批准电场疗法用于复发的胶质母细胞瘤;
2016年,FDA批准电场疗法用于新诊断的胶质母细胞瘤;
2019年,FDA批准电场疗法用于间皮瘤。
2020年,中国NMPA批准电场疗法治疗复发性胶质母细胞瘤。
除此以外,在部分适应症上,电场疗法已经取得了部分临床证据,证实其具有较好的治疗效果。
2、胶质母细胞瘤
胶质母细胞瘤是一种恶性程度非常高的肿瘤,是颅内常见的原发性恶性脑肿瘤。这类癌细胞的增殖速度非常快,因此接受电场治疗的效果会比较明显。
一项2017年公布的研究中纳入了695例胶质母细胞瘤患者,其中,接受电场疗法+替莫唑胺治疗的患者,中位无进展生存期为6.7个月,中位总生存期为20.9个月;而仅接受替莫唑胺治疗的患者,中位无进展生存期为4.0个月,中位总生存期为16.0个月。
另一篇2019年发布于神经肿瘤学杂志上的研究中则指出,依从性是患者获益的一大影响因素。具体来说,患者对于佩戴设备的依从性越高、每天佩戴时间越长,最终的疗效就越好。其中,依从性>90%(即每天佩戴设备21.6小时以上)的患者,中位总生存期为24.9个月,5年生存率29.3%。
这更印证了我们之前所提到的电场的特点当中的第四条,佩戴设备的时间越长,得到的疗效就越明显。
3、胰腺癌
胰腺癌又叫“癌中之王”,是恶性程度最高的肿瘤之一。针对电场疗法治疗胰腺癌的研究同样很多,并且类型多样、囊括了不同的阶段,例如电场联合体外放疗等等,都有不错的潜力。
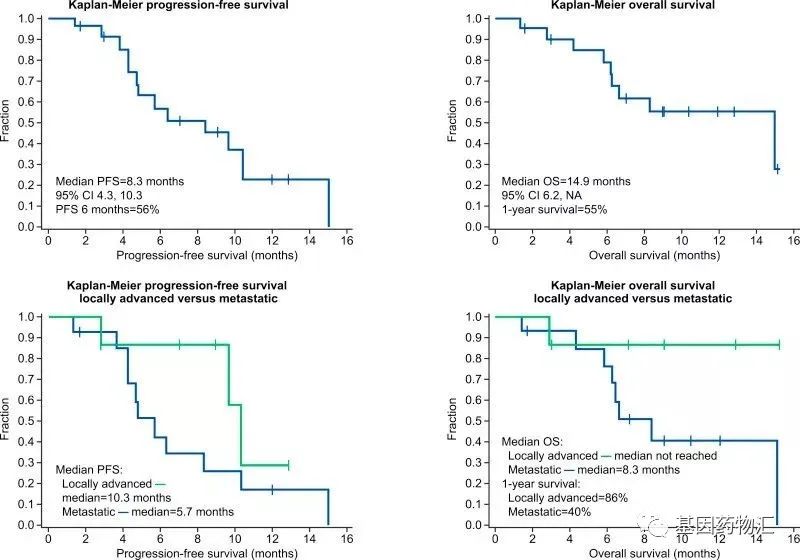
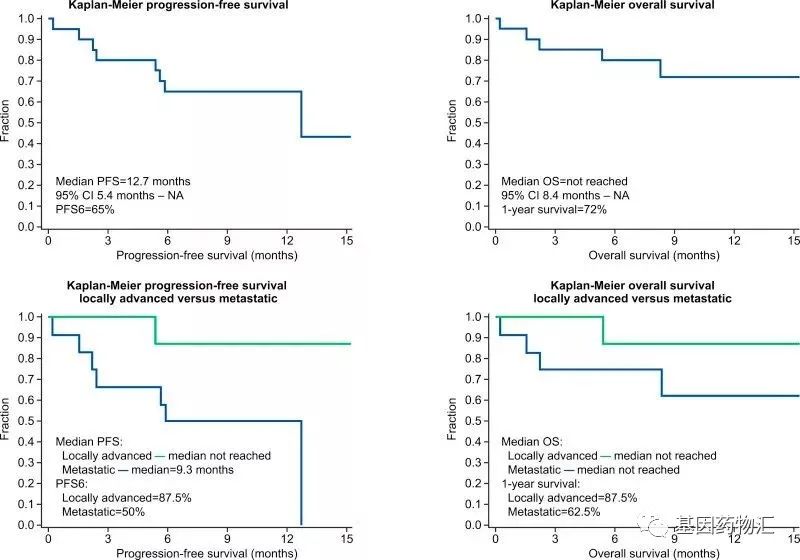
其中,PANOVA试验纳入了40例晚期胰腺癌患者,20例接受电场疗法+吉西他滨治疗,20例接受电场疗法+吉西他滨+白蛋白紫杉醇治疗。
电场疗法+吉西他滨治疗的患者,中位无进展生存期为8.3个月,中位总生存期为14.9个月;既往研究当中,仅使用吉西他滨治疗,患者的中位无进展生存期仅有3.7个月,中位总生存期仅6.7个月。
电场疗法的加入,让患者的生存期翻倍!
电场疗法+吉西他滨+白蛋白紫杉醇治疗的患者,中位无进展生存期为12.7个月,既往研究中白蛋白紫杉醇+吉西他滨治疗的患者仅有5.5个月;1年生存率同样翻倍,达到72%,既往研究中仅有35%!
目前电场疗法治疗胰腺癌的临床试验已经在推动了,大家可以咨询基因药物汇了解详情。
电场疗法最大的优势其实在于它的副作用方面,受试患者仅出现了一些皮肤方面的副作用(21例),基本来自于长期贴敷设备导致的皮炎,并没有额外的损伤。
除了上述两个研究进展比较快的癌种以外,电场疗法联合XELOX方案(奥沙利铂+卡培他滨)治疗胃癌、电场疗法联合新辅助化疗共同治疗乳腺癌(受试4位患者肿瘤缩小都在86%以上,其中一位患者病灶完全消失)、电场疗法联合紫杉醇治疗卵巢癌(中位无进展生存期同样翻倍,为8.9个月 vs 3.9个月)、电场疗法联合索拉非尼治疗肝癌(疾病控制率76%,能够完成12周治疗的患者更是达到了91%;既往索拉非尼治疗是43%~82%)的研究都有非常出色的进展。
如果大家希望了解更多关于电场疗法的知识,或希望尝试这种治疗手段,可以咨询基因药物汇。
小汇有话说
在很多患者的眼中,脑转移意味着生命开始进入倒计时。但是,在越来越多的新技术、新疗法的发展之下,脑转移已经不再是最后的那一声“丧钟”。
基因药物汇希望大家在有条件的情况下,勇于尝试新手段、新疗法,收获更好的疗效、更长的生存期。